Bệnh Viêm Khớp Dạng Thấp – Phác Đồ Bộ Y Tế
1. ĐẠI CƯƠNG
Viêm khớp dạng thấp (VKDT) là một bệnh lý tự miễn điển hình, diễn biến mạn tính với các biểu hiện tại khớp, ngoài khớp và toàn thân ở nhiều mức độ khác nhau. Bệnh diễn biến phức tạp, gây hậu quả nặng nề do đó cần được điều trị tích cực ngay từ đầu bằng các biện pháp điều trị hữu hiệu để làm ngừng hay làm chậm tiến triển của bệnh, hạn chế tàn phế và nâng cao chất lượng sống cho người bệnh.
2. NGUYÊN NHÂN VÀ CƠ CHẾ SINH BỆNH
– Bệnh chưa rõ nguyên nhân, liên quan đến nhiễm khuẩn, cơ địa (nữ giới, trung niên, yếu tố HLA) và rối loạn đáp ứng miễn dịch.
– Trong đó vai trò của lympho B (miễn dịch dịch thể), lympho T (miễn dịch qua trung gian tế bào), đại thực bào… với sự tham gia của các tự kháng thể (anti CCP, RF…) và các cytokines (TNFa, IL6, IL1…).
3. CHẨN ĐOÁN
3.1. Tiêu chuẩn của Hội Thấp khớp học Hoa Kỳ (ACR) 1987
– Hiện nay tiêu chuẩn này vẫn đang được áp dụng rộng rãi nhất trên thế giới và Việt Nam đối với thể biểu hiện nhiều khớp và thời gian diễn biến viêm khớp trên 6 tuần.
+ Cứng khớp buổi sáng kéo dài trên 1 giờ.
+ Viêm tối thiểu ba nhóm khớp: sưng phần mềm hay tràn dịch tối thiểu 3 trong số 14 nhóm khớp sau (kể cả hai bên): khớp ngón gần bàn tay, khớp bàn ngón tay, khớp cổ tay, khớp khuỷu, khớp gối, khớp cổ chân, khớp bàn ngón chân.
+ Viêm các khớp ở bàn tay: sưng tối thiểu một nhóm trong số các khớp cổ tay, khớp ngón gần, khớp bàn ngón tay.
+ Viêm khớp đối xứng.
+ Hạt dưới da.
+ Yếu tố dạng thấp trong huyết thanh dương tính.
+ Dấu hiệu X quang điển hình của VKDT: chụp khớp tại bàn tay, cổ tay hoặc khớp tổn thương: hình bào mòn, hình hốc, hình khuyết đầu xương, hẹp khe khớp, mất chất khoáng đầu xương.
Chẩn đoán xác định: khi có ≥4 tiêu chuẩn. Triệu chứng viêm khớp (tiêu chuẩn 1- 4) cần có thời gian diễn biến ≥6 tuần và được xác định bởi thầy thuốc.
Tiêu chuẩn ACR 1987 có độ nhạy 91-94% và độ đặc hiệu 89% ở những bệnh nhân VKDT đã tiến triển. Ở giai đoạn bệnh mới khởi phát, độ nhạy chỉ dao động từ 40-90% và độ đặc hiệu từ 50-90%.
Lưu ý:Hạt dưới da hiếm gặp ở Việt Nam. Ngoài ra, cần khảo sát các triệu chứng ngoài khớp như: teo cơ, viêm mống mắt, tràn dịch màng ngoài tim, tràn dịch màng phổi, viêm mạch máu… thường ít gặp, nhẹ, dễ bị bỏ sót.
3.2. Tiêu chuẩn của Hội Thấp khớp học Hoa Kỳ và Liên đoàn chống Thấp khớp châu Âu 2010
(ACR/EULAR 2010 – American College of Rheumatology/ European League Against Rhumatism).
Tiêu chuẩn này có thể áp dụng trong trường hợp bệnh ở giai đoạn sớm, các khớp viêm dưới 06 tuần và thể ít khớp. Tuy nhiên cần luôn theo dõi đánh giá lại chẩn đoán vì nhiều trường hợp đây cũng có thể là biểu hiện sớm của một bệnh lý khớp khác không phải viêm khớp dạng thấp
Đối tượng là các bệnh nhân:
– Có ít nhất một khớp được xác định viêm màng hoạt dịch trên lâm sàng.
– Viêm màng hoạt dịch khớp không do các bệnh lý khác.
| Biểu hiện | Điểm |
|
A. Biểu hiện tại khớp
1 khớp lớn 2−10 khớp lớn 1−3 khớp nhỏ (có hoặc không có biểu hiện tại các khớp lớn) 4−10 khớp nhỏ (có hoặc không có biểu hiện tại các khớp lớn) >10 khớp (ít nhất phải có 1 khớp nhỏ) |
0 1 2 3 5 |
| B. Huyết thanh (ít nhất phải làm một xét nghiệm)
RF âm tính và Anti CCP âm tính 0 RF dương tính thấp* hoặc Anti CCP dương tính thấp* 2 RF dương tính cao* hoặc Anti CCP dương tính cao* 3 |
0 2 3 |
| C. Các yếu tố phản ứng pha cấp (cần ít nhất một xét nghiệm)
CRP bình thường và Tốc độ lắng máu bình thường 0 CRP tăng hoặc Tốc độ lắng máu tăng 1 |
0 1 |
| D. Thời gian biểu hiện các triệu chứng
<6 tuần ≥6 tuần |
0 1 |
Chẩn đoán xác định: khi số điểm ≥6/10
Dương tính thấp khi ≤ 3 lần giới hạn cao của bìnhthường.
Dương tính cao khi > 3 lần giới hạn cao của bình thường.
3.3. Xét nghiệm cận lâm sàng cần chỉ định
– Các xét nghiệm cơ bản: tế bào máu ngoại vi, tốc độ máu lắng, protein phản ứng C (CRP)…, xét nghiệm chức năng gan, thận, Xquang tim phổi, điện tâm đồ…
– Các xét nghiệm đặc hiệu (có giá trị chẩn đoán, tiên lượng):
+ Yếu tố dạng thấp (RF) dương tính trong 60 – 70 % bệnh nhân.
+ Anti CCP dương tính trong 75 – 80 % bệnh nhân.
+ Xquang khớp (thường chụp hai bàn tay thẳng hoặc các khớp bị tổn thương).
3.4. Chẩn đoán phân biệt
Lupus ban đỏ hệ thống, thoái hoá khớp, gút mạn tính, viêm cột sống dính khớp, viêm khớp vảy nến…
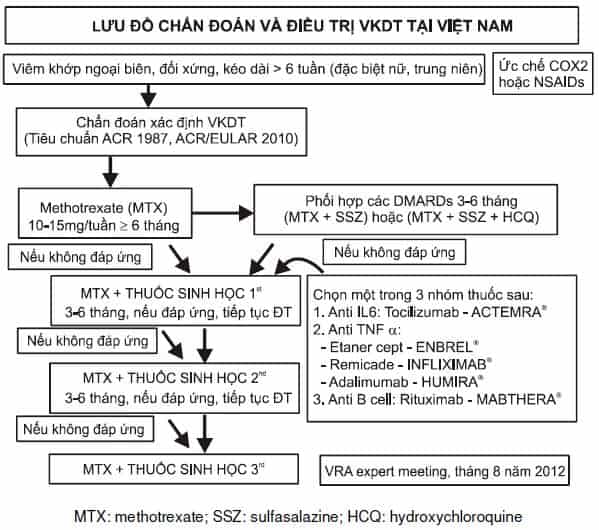
4. ĐIỀU TRỊ
4.1. Nguyên tắc
Điều trị toàn diện, tích cực, dài hạn và theo dõi thường xuyên. Các thuốc điều trị cơ bản hay còn gọi là nhóm thuốc DMARDs (Disease-modifying antirheumatic drugs) kinh điển (methotrexate, sulfasalazine, hydroxychloroquine…) có vai trò quan trọng trong việc ổn định bệnh và cần điều trị kéo dài. Các thuốc sinh học còn được gọi là DMARDs sinh học (kháng TNF a, kháng Interleukin 6, kháng lympho B) được chỉ định đối với thể kháng điều trị với DMARDs kinh điển, thể nặng hoặc tiên lượng nặng. Khi chỉ định các thuốc sinh học, cần có ý kiến của các bác sỹ chuyên khoa cơ xương khớp và thực hiện đúng quy trình [làm các xét nghiệm tầm soát lao, viêm gan (virus B, C), chức năng gan thận, đánh giá hoạt tính bệnh bằng chỉ số DAS 28, CDAI, SDAI…].
4.2. Điều trị cụ thể
– Điều trị triệu chứng: nhằm cải thiện triệu chứng viêm, giảm đau, duy trì khả năng vận động (tuy nhiên các thuốc này không làm thay đổi được sự tiến triển của bệnh).
+ Các thuốc kháng viêm không steroid (KVKS- NSAIDs).
Các thuốc kháng viêm ức chế chọn lọc COX2 (được chọn lựa đầu tiên vì thường phải sử dụng dài ngày và ít có tương tác bất lợi với methotrexat).
Celecoxib: 200mg, uống 1 đến 2 lần mỗi ngày.
Hoặc Meloxicam: 15 mg tiêm (chích) bắp hoặc uống ngày một lần. Hoặc Etoricoxib: 60 – 90 mg, ngày uống một lần.
Các thuốc kháng viêm ức chế không chọn lọc:
Diclofenac: uống hoặc tiêm bắp: 75mg x 2 lần/ngày trong 3 – 7 ngày. Sau đó uống: 50 mg x 2 – 3 lần/ ngày trong 4 – 6 tuần.
Brexin (piroxicam + cyclodextrin) 20mg uống hàng ngày.
Hoặc các thuốc kháng viêm không steroid khác (liều tương đương).
Lưu ý: khi dùng cho các bệnh nhân có yếu tố nguy cơ có các tác dụng không mong muốn của thuốc KVKS (NSAIDs) [bệnh nhân già yếu, tiền sử (tiềncăn) bị bệnh lý dạ dày…] hoặc điều trị dài ngày, cần theo dõi chức năng thận và bảo vệ dạ dày bằng các thuốc ức chế bơm proton.
+ Corticosteroids (Prednisolone, Prednisone, Methylprednisolone)
Thường sử dụng ngắn hạn trong lúc chờ đợi các thuốc điều trị cơ bản có hiệu lực.
Chỉ định khi có đợt tiến triển (tiêu chuẩn đợt tiến triển xem ở phần Phụ lục).
Thể vừa: 16-32 mg methylprednisolon (hoặc tương đương), uống hàng ngày vào 8 giờ sáng, sau ăn.
Thể nặng: 40 mg methylprednison TM mỗi ngày.
Thể tiến triển cấp, nặng, đe doạ tính mạng (viêm mạch máu, biểu hiện ngoài khớp nặng): bắt đầu từ 500-1.000mg methylprednisolone truyền TM trong 30-45 phút/ngày, điều trị 3 ngày liên tục. Sau đó chuyển về liều thông thường. Liệu trình này có thể lặp lại mỗi tháng nếu cần.
Sử dụng dài hạn (thường ở những bệnh nhân nặng, phụ thuộc corticoid hoặc có suy thượng thận do dùng corticoid kéo dài): bắt đầu ở liều uống: 20mg hàng ngày, vào 8 giờ sáng. Khi đạt đáp ứng lâm sàng và xét nghiệm, giảm dần liều, duy trì liều thấp nhất (5 – 8mg hàng ngày hoặc cách ngày) hoặc ngừng (nếu có thể) khi điều trị cơ bản có hiệu lực (sau 6-8 tuần).
– Điều trị cơ bản bằng các thuốc chống thấp làm thay đổi tiến triển của bệnh (Disease Modifying Anti Rheumatic Drug-DMARDs) để làm chậm hoặc làm ngừng tiến triển của bệnh, cần điều trị lâu dài và theo dõi các triệu chứng lâm sàng, cận lâm sàng trong suốt thời gian điều trị).
+ Thể mới mắc và thể thông thường: sử dụng các thuốc DMARDskinh điển methotrexat khởi đầu 10 mg một lần mỗi tuần. Tùy theo đáp ứng mà duy trì liều cao hoặc thấp hơn (7,5 – 15 mg) mỗi tuần (liều tối đa là 20 mg/ tuần).
Hoặc Sulfasalazin khởi đầu 500 mg/ngày, tăng mỗi 500 mg mỗi tuần, duy trì ở liều 1.000 mg x 2 lần mỗi ngày.
Kết hợp: methotrexat với sulfasalazin hoặc hydroxychloroquine nếu đơn trị liệu không hiệu quả.
Kết hợp: methotrexat, sulfasalazin và hydroxychloroquine nếu kết hợp trên không hiệu quả.
+ Thể nặng, kháng trị với các DMARDs kinh điển (không có đáp ứng sau 6 tháng) cần kết hợp với các thuốc sinh học (các DMARDs sinh học).
Trước khi chỉ định các thuốc sinh học, cần làm các xét nghiệm để sàng lọc lao, viêm gan, các xét nghiệm chức năng gan thận và đánh giá mức độ hoạt động bệnh (máu lắng hoặc CRP, DAS 28, HAQ).
Kết hợp methotrexate và thuốc kháng Interleukin 6 (tocilizumab):
Methotrexat 10 – 15 mg mỗi tuần + tocilizumab 4 – 8mg/kg cân nặng, tương đương 200 – 400mg truyền TM mỗi tháng một lần.
Hoặc kết hợp methotrexate và một trong bốn loại thuốc kháng TNF a sau:
- Methotrexat 10-15 mg mỗi tuần + etanercept 50mg tiêm dưới da mỗi tuần một lần.
- Methotrexat 10-15mg mỗi tuần + infliximab truyền TM 2-3mg/kg mỗi 4 – 8 tuần.
- Methotrexat 10-15mg mỗi tuần + adalimumab 40mg tiêm dưới da 2 tuần một lần.
- Methotrexat 10-15mg mỗi tuần + golimumab 50mg mỗi tháng 1 lần – tiêm dưới da.
Hoặc kết hợp methotrexate và thuốc kháng lympho B (rituximab):
Methotrexat 10 – 15 mg mỗi tuần + rituximab truyền TM 500 – 1000mg x 2 lần, cách 2 tuần, có thể nhắc lại một hoặc hai liệu trình mỗi năm.
Sau 3 – 6 tháng điều trị, nếu thuốc sinh học thứ nhất không hiệu quả, có thể xem xét thuốc sinh học thứ hai, tương tự như vậy, có thể xem xét thuốc sinh học thứ ba khi sau 3 – 6 tháng, thuốc sinh học thứ hai không hiệu quả.
Các điều trị phối hợp khác:
– Các biện pháp hỗ trợ
+ Tập luyện, hướng dẫn vận động chống co rút gân, dính khớp, teo cơ.
Trong đợt viêm cấp: để khớp nghỉ ở tư thế cơ năng, tránh kê, độn tại khớp. Khuyến khích tập ngay khi triệu chứng viêm thuyên giảm, tăng dần, tập nhiều lần trong ngày, cả chủ động và thụ động theo đúng chức năng sinh lý của khớp.
+ Phục hồi chức năng, vật lý trị liệu, tắm suối khoáng, phẫu thuật chỉnh hình (cắt xương sửa trục, thay khớp nhân tạo khi có chỉ định).
– Phòng ngừa và điều trị các biến chứng của điều trị, các bệnh kèm theo:
+ Viêm, loét dạ dày tá tràng: cần chủ động phát hiện và điều trị vìtrên 80% bệnh nhân không có triệu chứng lâm sàng.
+ Phòng ngừa (khi có các yếu tố nguy cơ) và điều trị bằng thuốc ức chế bơm proton, kèm thuốc điều trị Helicobacter Pylori (nếu có nhiễm HP).
+ Khi sử dụng cortisteroid bất cứ liều nào trên 01 tháng, cần bổxung calci, vitamin D để phòng ngừa loãng xương. Nếu bệnh nhân có nguy cơ loãng xương cao có thể sử dụng bisphosphonates. Khi đã có loãng xương, tùy theo mức độ loãng xương, tuổi, giới và điều kiện cụ thể của người bệnh mà lựa chọn các thuốc phù hợp (thường là bisphosphonate).
+ Thiếu máu: acid folic, sắt, vitamin B12…
5. THEO DÕI VÀ TIÊN LƯỢNG
– Bệnh nhân phải được điều trị lâu dài và theo dõi trong suốt quá trình điều trị.
– Xét nghiệm định kỳ: tế bào máu ngoại vi, tốc độ máu lắng, protein phản ứng C (CRP), Creatinine, SGOT, SGPT 2 tuần một lần trong một tháng đầu, hàng tháng trong 3 tháng tiếp theo, sau đó có thể 3 tháng một lần, tùy theo đáp ứng của người bệnh.
– Xét nghiệm máu cấp, chụp X quang phổi … khi cần, tùy theo diễn biến của bệnh.
– Sinh thiết gan khi có nghi ngờ tổn thương gan (enzym gan tăng > 3 lần trong 3 lần xét nghiệm liên tiếp). Trường hợp enzym gan tăng gấp đôi và kéo dài nên ngừng Methotrexat.
– Tiên lượng nặng khi: tổn thương viêm nhiều khớp, bệnh nhân nữ, yếu tố dạng thấp RF và /hoặc Anti-CCP (+) tỷ giá cao, có các biểu hiện ngoài khớp, HLADR4 (+), hoạt tính của bệnh (thông qua các chỉ số: DAS 28, VS, CRP, HAQ… Với những trường hợp này cần điều trị tích cực ngay từ đầu và xem xét việc dùng các DMARDs sinh học sớm.
6. PHÒNG BỆNH
– Không có biện pháp phòng bệnh đặc hiệu, các can thiệp phòng ngừa chủ động đối với VKDT là những biện pháp chung nhằm nâng cao sức khoẻ, thể trạng bao gồm ăn uống, tập luyện và làm việc, tránh căng thẳng.
– Phát hiện và điều trị sớm các bệnh lý nhiễm trùng, các tình trạng rối loạn miễn dịch.
TÀI LIỆU THAM KHẢO
1. Asian Rheumatology Expert Advisory Council for Health. Rheumatology News Vol. 1 No. 3 September 2011
2. Jacobs J.W.G, Jurgens M.S, Welsing P.M.J. “Overview and analysis of treat- to-target trials in rheumatoid arthritis reporting on remission”. Clin Exp Rheumatol 2012; 30 (Suppl. 73): S56-S63.
3. Josef S Smolen, Robert Landewé, Ferdinand C Breedveld, et al. EULAR recommendations for the management of rheumatoid arthritis with synthetic and biological disease-modifying antirheumatic drugs: 2013 update. Published online October 25, 2013 Ann Rheum Dis
4. Michelle K.J., David A. Fox. “Advances in the medical treatment of rheumatoid arthritis”. Hand Clin; 27(1): 11-20, 2011
5. Tak and Kalden. “Advances in rheumatology: new targeted therapeutics”. Arthritis Research and Therapy, 13(Suppl. 1): S5, 2011